La question des déserts médicaux nécessite tout d’abord que les différents acteurs débattant sur le sujet s’accordent sur les mêmes définitions et les mêmes données. Or celles-ci sont disparates et ont beaucoup évolué historiquement.
Histoire de la planification sanitaire en France : évolution des moyens mis en place par les législations pour le maillage en territoires « déficitaires »
Afin de planifier et coordonner l’installation des équipements de santé, le service public disposait depuis 1970 d’une « carte sanitaire » instituée par la loi hospitalière du 31 décembre 1970. Cette loi a été cependant très critiquée pour sa rigidité et fut supprimée le 4 septembre 2003.
Les Schémas Régionaux d’Organisation Sanitaire (SROS) sont un autre instrument de planification sanitaire qui a succédé aux cartes sanitaires en 1991. Ceux-ci sont établis dans chaque région pour 5 ans et ont globalement les mêmes fonctions que les cartes sanitaires. En 1996 sont instituées les Agences Régionales de l’hospitalisation (ARH) chargées entre autres d’élaborer le SROS. Elles interviennent dans les Missions Nationales de Santé (MRS) et participent à la mise en œuvre de la politique de santé publique.
En 2003, dans le cadre du « Plan Hôpital 2007 », le SROS devient le seul outil de planification et toutes les autorisations sont déconcentrées au niveau des ARH : les démarches de planification sont ainsi simplifiées et régionalisées. La nouvelle régulation de l’offre de soins vise à garantir une offre adaptée aux besoins sur l’ensemble du territoire national.
En 2009, la loi « Hôpital, patients, santé, territoires » notée HPST par la suite, porte entre autre sur l’amélioration de l’accès à des soins de qualité et l’organisation territoriale du système de santé. Cette réforme devait permettre une meilleure prise en compte des réalités locales, offre de soins/demande de soins. C’est ainsi par cette loi que sont crées les Agences Régionales de Santé (ARS) qui se substituent à d’autres organismes tels que les ARH.
Ce changement d’échelle qui consiste à déconcentrer du niveau ministériel au niveau régional l’organisation de l’hospitalisation publique et privée révèle de profondes disparités territoriales : en effet, la loi HPST prévoit que les ARS définissent des territoires de santé, « pertinents pour les activités de santé publique, de soins et d’équipement des établissements de santé, de prise en charge et d’accompagnement médico-social ainsi que pour l’accès aux soins de premier recours » (Art. L. 1434-16. du code de la santé publique).
C’est pourquoi on parle depuis 2004 de « zones déficitaires » ou « fragiles » déterminées par la prise en compte des critères définis par les Missions Régionales de Santé (MRS). On constate donc que la délimitation de ces zones nécessite un certain nombre d’outils utilisés également pour organiser les aides conventionnelles et subventions.
Comme évoqué dans l’introduction, le principal enjeu dans la définition d’un désert médical est alors d’avoir accès à des données correctes et à des indicateurs proprement définis. C’est ainsi que depuis 2003 l’Observatoire National de la Démographie et des Professions de Santé (ONDPS) est chargé de rassembler les données harmonisées nécessaires aux analyses régionales et nationales relatives à la démographie des professionnels de santé, à leur implantation sur le territoire, à leurs modes d’exercice et à l’accès aux soins et d’apporter un appui méthodologique pour la production de données et d’indicateurs harmonisés.
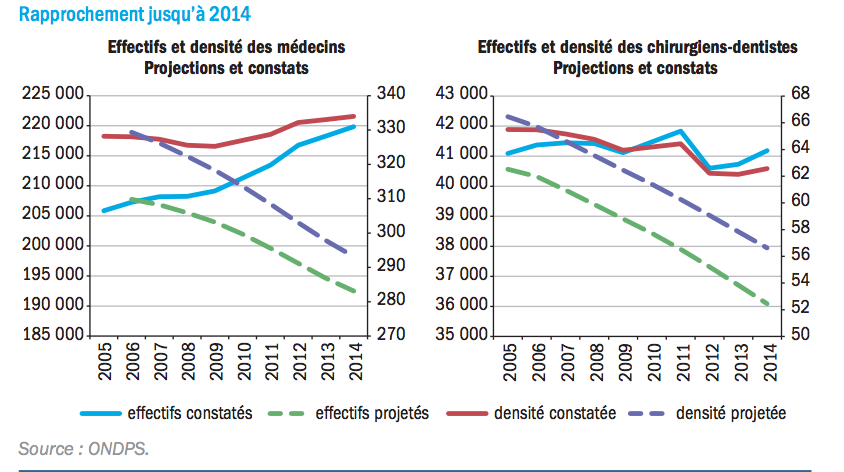
Ce travail est très complexe. La figure ci-dessous montre la difficulté encore aujourd’hui à estimer correctement la démographie médicale :
Figure 3 : Comparaison des projections et des effectifs réels de professionnels de santé année par année
Source : ONDPS.